
新生儿惊厥是什么 惊厥俗称“抽搐”、“抽风”,是由于新生儿大脑皮质功能的暂时紊乱引起脑细胞异常放电,是新生儿常见症状,尤以婴幼儿多见。6岁以下儿童期惊厥的发生率约为4%~6%,较成人高10~15倍,年龄愈小发生率愈高。 新生儿惊厥往往预示可能会发生危重疾病,一旦宝宝出现惊厥的现象,应迅速就医诊治。 诱发原因有原发性颅内病变如脑膜炎、脑血管意外、脑炎、颅内出血、肿瘤等,从而继发于缺血、缺氧、低血糖、低血钙、低血钠等全身性或代谢性疾病, 新生儿惊厥发作持续时间较短,动作较小,又由于许多新生儿被包得严严实实,因此如不仔细观察很难发现新生儿抽风的动作。 新生儿惊厥有多种表现形式,可以是面部小肌肉的抽动,表现为眼睛的斜视、眼睑和面部小肌肉的抽动,或表现为嘴部类似吸吮的动作; 也可以有一个肢体、一侧肢体或双侧肢体抽动。总

新生儿硬肿症护理诊断 1、新生儿体温过低 :与早产、寒冷等因素有关。 2、新生儿皮肤完整性受损:与皮肤硬化、水肿,局部血液供应不良有关。 3、新生儿营养失调,低于机体需要量与吸吮无力、热量摄入不足有关。 4、新生儿硬肿症有感染的危险与免疫功能低下有关。 5、新生儿硬肿症潜在并发症,肺出血 与严重微循环障碍有关。 6、新生儿硬肿症的知识缺乏(knowledge deficit) 与家长缺乏育儿知识有关。 复温-测量体温 ●如肛温在30~34oC,腋-肛温差为正值的轻、中度患儿,足月儿一般用温暖的镪褓,包裹臵于25~26oC室温环境中,并用热水袋保暖,早产儿臵于30oC的温箱中,体温往往较快升至正常,如体温低于正常,则调高温箱温度。 ●如肛温<30C,腋-肛温

复温方法 复温是治疗小儿硬肿症的关键,复温原则是逐步复温,循序渐进。同时要供给充足的热量,合理应用抗生素控制感染。 1、轻、中度: 肛温在30-34℃ ,腋一肛温差为正值,产热良好者,患儿置于30℃的暖箱内,通过暖箱的自控调温装置或人工调节暖箱30-34℃。 调节时应每小时提高箱温1℃,使患儿6-12小时内恢复正常体温。基层医疗单位可用热水袋、热炕、电热毯等保暖。 2、重度: 肛温<30℃,腋一肛温差为负值的重症患儿,先将患儿置于比体温高1-2℃的暖箱中开始复温,每小时监测肛温、腋温1次,并提高暖箱温度1℃,根据患儿胎龄及体温恢复情况,将箱温调至适中温度。 重症患儿体温于12-24小时恢复正常;如无条件者可采用母体怀抱复温或热水袋保暖。 3、重度硬肿症患儿: 重

复温 复温是治疗新生儿硬肿症低体温的重要措施,目前多主张快速复温法。 ①轻度患儿:可用缓慢复温法,将宝宝用温暖褓包裹置在24—25℃室温中使其自然复温。等到体温上升至35℃。 ②轻、中度(体温>30℃)患儿:置于预热至30℃的暖箱内,调节箱温为30—34℃,通过减少患儿散热使体温升高,争取6—12小时内恢复正常体温。 ③重度(体温<30℃)患儿:以高于患儿体温1—2℃的暖箱温度开始复温,每小时提高箱温0.5—1℃(不超过34℃),于12—24小时内恢复正常体温,并保持暖箱在适中温度。 ④恒温水浴法:将患儿置于39—42℃的恒温水浴箱内(室温在24℃或稍高),脐部用消毒纱布覆盖,上面用橡皮膏固定,防水侵入,头露出水面,四肢、躯干浸入水中,每次15分钟,每口2次,直至硬肿消失。 复温时的监护:包括血压、心
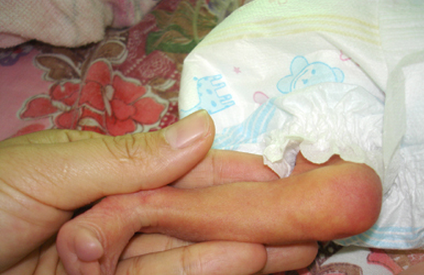
体温不升 体温过低是主要表现,全身或肢端凉、体温常在摄氏35度以下,严重者可在30度以下。 1、产热良好患儿:腋温>肛温,腋温减肛温差为正值(在0-0.9度之间),大多病程短,硬肿面积小,属于轻型。 2、产热衰竭患儿:腋温 <肛温,腋温减肛温差为负值,多为病程长,硬肿面积大,伴有多脏器功能衰竭,属于重型。 皮肤硬肿 1、皮脂硬化:皮肤变硬,皮肤紧贴皮下组织不能提起。严重时肢体僵硬,不能活动。 2、水肿:指压呈凹陷性。 3、硬肿时,多为对称性,好发于下肢、臀、面颊、上肢、背、腹、胸等。 4、皮肤呈暗红色或苍黄色,严重循环不良者可呈苍灰色或青紫色。 5、有时只硬不肿,皮肤颜色苍白,犹如橡皮,只影响大腿和臀部,常为感染性疾病引起的硬肿症。

新生儿发育不完善 新生儿体温调节中枢发育不完善,新生儿体温调节差,代谢功能不成熟,导致新生儿的体温易随环境温度的改变而变化。体表面积大,散热多,而糖原及棕色脂肪储备少,产热不足。 新生儿皮下脂肪薄且软脂酸多 新生儿皮下脂肪含软脂酸较多,在低温时容易凝固变硬,为发病的内在因素。再加上新生儿皮下脂肪较薄、皮肤毛细血管丰富,体表面积相对较大,较容易散热。 天气寒冷导致受寒 受寒、环境温度过低、且无适当保暖,末梢血管收缩,去甲肾上腺素分泌增多,促进棕色脂肪分解。如寒冷刺激时间持续,将导致一系列生化和生理功能改变。但天热也偶有发生。换尿布、洗澡时,均易受低温影响。 新生儿能量储备少 新生儿糖原及棕色脂肪贮备少,应激状态下贮备消耗过度,如不及时补充将因

新生儿硬肿症面积计算方法 身体各部面积百分比的估计:头颈部20%,前胸及腹部14%,背及腰骶部14%,臀部8%,双上肢18%,双下肢26%。 皮肤硬肿面积诊断 轻度:硬肿范围小于30%。 中度:硬肿范围在30%~50%。 重度:硬肿范围大于50%。 硬肿症病情诊断分度 轻度:硬肿范围<20%,肛-腋温差正值,器官功能改变无或轻度功能低下。 中度:硬肿范围20~50%,体温<35℃,肛-腋温差0或正值,器官功能损害明显。 重度:硬肿范围>50%,体温<30℃,肛-腋温差负值,器官功能衰竭、DIC、肺出血。 硬肿症皮下脂肪韧度诊断分度 Ⅰ度:皮下脂肪稍硬,肤色轻度发红。 Ⅱ度

新生儿硬肿症是什么 新生儿硬肿症(neonatal scleredema),亦称新生儿皮脂硬化症,大部分由寒冷引起,故又称寒冷损伤综合征,但也可因其他因素如感染而在夏季发病,故又有称为感染硬肿症或夏季硬肿症。 此症为新生儿严重疾病之一,多见于出生后第1-2周的早产儿或有感染窒息、先天畸形新生儿,多发生在寒冷季节,由感染因素引起的可见于夏季,病儿出现全身冰冷,皮肤及皮下脂肪变硬及水肿,触摸有“冷猪肉”的感觉,严重者可引起肺出血、DIC、急性肾功能衰竭或继发感染而死亡。 本病发生率仅次于肺炎,近年来其病死率仍高达20-50%。 但随着医疗技术、医疗条件的好转,此病的治愈率逐年提高。 有报道体重在1.5公斤以下患硬肿症的早产儿通过中西医结合治疗可治愈出院。 新生儿硬肿症发生条件 时间:本

积极做好筛查工作 高危因素早产儿:体重< 2200 g, 胎龄< 34 周,这个阶段的宝宝应该到医院及时检查,做好筛查预防工作。 早产儿严格限制用氧 对早儿严格限制用氧,是唯一的有效预防措施。 严格掌握氧疗指征、方法、浓度、时间,同时监测血气,使PaO2在4.9~7.8kPa(37~60mmHg)。 除非因发绀而有生命危险时,才可以给以40%浓度的氧,时间亦不宜太长。 早期大剂量服用维生素 此外,维生素早期大剂量应用也可能有一定预防作用,及早发现,及时施行冷凝或激光光凝,有阻止病变进一步恶化的成功报导。 预防继发性青光眼 另外,为了预防早产儿视网膜病变后继发性青光眼的发生,活动期重症病例,必须经常予以散瞳,以免虹膜

冷凝治疗(手术治疗) 优点:对阈值ROP进行视网膜周边无血管区的连续冷凝治疗,可使50%病例免于发展到黄斑部皱襞,后极部视网膜脱离,晶状体后纤维增生等严重影响视力的后果,冷凝治疗通常在局麻下进行,亦可在全麻下操作,全麻可能发生心动过缓,呼吸暂停,发绀等, 弊端:冷凝的并发症有球结膜水肿,出血,撕裂,玻璃体积血,视网膜中央动脉阻塞,视网膜出血等,目前,ROP冷凝治疗的短期疗效已得到肯定,但远期疗效还有待进一步确定。 激光光凝治疗(手术治疗) 近年,随着间接检眼镜输出激光装置的问世,光凝治疗早用ROP取得良好效果,与冷凝治疗相比,光凝对Ⅰ区ROP疗效更好,对Ⅱ区病变疗效相似,且操作更精确,可减少玻璃体积血,术后球结膜水肿和眼内炎症, 优点:目前认为对阈值ROP首选光凝治疗,国外多主张用二极管激光治疗,二极管激光属

冷凝治疗(手术治疗) 优点:对阈值ROP进行视网膜周边无血管区的连续冷凝治疗,可使50%病例免于发展到黄斑部皱襞,后极部视网膜脱离,晶状体后纤维增生等严重影响视力的后果。 冷凝治疗通常在局麻下进行,亦可在全麻下操作,全麻可能发生心动过缓,呼吸暂停,发绀等。 弊端:冷凝的并发症有球结膜水肿,出血,撕裂,玻璃体积血,视网膜中央动脉阻塞,视网膜出血等。 目前,ROP冷凝治疗的短期疗效已得到肯定,但远期疗效还有待进一步确定。 激光光凝治疗(手术治疗) 近年,随着间接检眼镜输出激光装置的问世,光凝治疗早用ROP取得良好效果。 优点:与冷凝治疗相比,光凝对Ⅰ区ROP疗效更好,对Ⅱ区病变疗效相似,且操作更精确,可减少玻璃体积血,术后球结膜水肿和眼内炎症。 目前认为对阈值ROP首选光凝
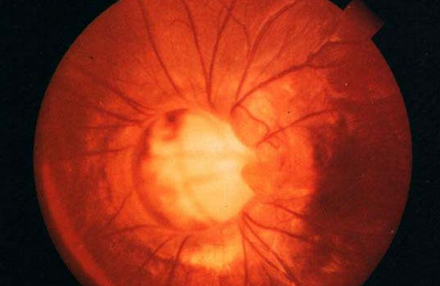
早产儿视网膜病变能治好吗 早产儿视网膜病变是指由于某些因素导致视网膜发生纤维血管瘤增生、收缩,然后引起牵拉性视网膜脱离和失明的一种早产儿疾病。这种疾病常发生在早产儿身上,很多家长都担心宝宝会落下病根,那么,早产儿视网膜病变能治好吗? 其实早产儿视网膜病一般是能治好的。 因为早产儿视网膜病算是“一发不可收拾”的病症,所以早产儿视网膜病发现得早,治疗早产儿视网膜病的效果也更好。 以活动期病情严重程度及纤维膜残存范围的大小而异。能在活动期第1~2阶段自行停止者视力无太大损害; 虽有纤维膜残留,而未累及黄斑部者亦可保留较好视力。当纤维膜形成为4~5度时,视力高度不良。 所以想要治疗早产儿视网膜病,最好是在之前对早产儿多加关注,好及时认出病症,马上进行医治。 治疗早产儿视网膜病变饮食须知
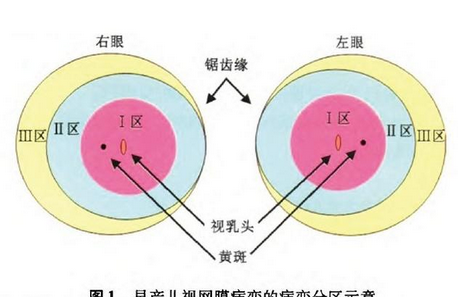
早产儿视网膜病变分期:按严重程度分为 5 期 ●1 期:约发生在矫正胎龄 34 周,在眼底视网膜颞侧周边有血管区与无血管区之间出现分界线; ●2 期:平均发生于矫正胎龄 35 周(32~40 周),眼底分界线隆起呈嵴样改变; ●3 期:平均发生于矫正胎龄 36 周(32~43 周),眼底分界线的嵴样病变上出现视网膜血管扩张增殖,伴随纤维组织增殖;阈值前病变平均发生于矫正胎龄 36 周,阈值病变平均发生于矫正胎龄 37 周; ●4 期:由于纤维血管增殖发生牵拉性视网膜脱离,先起于周边,逐渐向后极部发展;此期根据黄斑有无脱离又分为 A 和 B,4A 期无黄斑脱离,4B 期黄斑脱离; ●5 期:视网膜发生全脱离(大约在出生后10周),病变晚期前虏变浅或消失,可继发青光眼、角膜变性、眼球萎缩等。 早

活动期 活动期分为五个阶段: 1、血管改变阶段:为本病病程早期所见。动静脉均有迂曲扩张。静脉管径有时比正常的管径大于3~4倍。视网膜周边部血管末梢可见如毛刷状的毛细血管。 2、视网膜病变阶段:病变进一步发展,玻璃体出现混浊,眼底较前朦胧。视网膜新生血管增多,大多位于赤道部附近,也可见于赤道部之前或后极部,该区域视网膜明显隆起,其表面有血管爬行,常伴有大小不等的视网膜出血。 3、早期增生阶段:上述局限性视网膜隆起处出现增生的血管条索,并向玻璃体内发展治疗,引起眼底周边部(大多数)或后极部(少数)视网膜小范围脱离。 4、中度增生阶段:脱离范围扩大至视网膜一半以上。 5、极度增生阶段:视网膜全脱离。有时还可见到玻璃腔内大量积血。 本病活动期病程为3~5个月。并不是所有病例都要经历以上的5个阶段,约1/3

出生孕周和出生体重的筛查标准 1、对出生体重<2 000 g,或出生孕周<32周的早产儿和低体重儿,进行眼底病变筛查,随诊直至周边视网膜血管化; 2、对患有严重疾病或有明确较长时间吸氧史,儿科医师认为比较高危的患者可适当扩大筛查范围。 筛查起始时间 首次检查应在生后4~6周或矫正胎龄(胎龄+出生后周数)31~32周开始。 干预时间 确诊阈值病变或1型阈值前病变后,应尽可能在72 h内接受治疗,无治疗条件要迅速转诊。 筛查人员要求 检查由有足够经验和相关知识的眼科医师进行。 筛查方法 检查时要适当散大瞳孔,推荐使用间接检眼镜进行检查,也可用广角眼底照相机筛查。检查可以联合巩膜压迫法进行,至少检查2次。

早产、低出生体重 主要原因:视网膜发育不成熟,有一个灰白色血管不能逾越的分界线,阻止血管正常生长。 出生体重越低、胎龄越小,ROP发生率越高,病情越严重。 氧疗 目前对于致病原因有两种说法: 1、氧疗时间越长,吸入氧浓度越高,动脉血氧分压越高,ROP发生率越高,病情越重。用CPAP或机械通气者ROP发生率比头罩吸氧者高。患者一般均有出生后在温箱内过度吸氧史。 2、浓度给氧后迅速停止,使组织相对缺氧,从而促进ROP产生,与吸氧时间知短无关。动脉血氧分压的波动对ROP进展起重要作用。 其他 1、种族:白人发病率高,病情重。 2、母体贫血及多胎儿等。 3、β受体阻滞药:通过胎盘进入胎儿体内,增加脉络膜血管紧张性,促进RO

病理性黄疸的危害 1、因小儿溶血病、血液红细胞增高等血液疾病引起的胆红素增高,会导致小儿贫血、缺氧。进而因脑部缺血导致脑损伤,直至脑瘫。 2、不当治疗,用药不当或用药不及时,导致黄疸控制的不平衡,也是引起因黄疸导致脑瘫的原因。 3、语言障碍,是孤独症的迹象。黄疸导致的生理异常如大脑麻痹也会影响孩子的说话能力。导致发育迟缓的任何疾病均易产生语言障碍。 4、听力问题。新生儿或早产儿患脑膜炎或严重的黄疸病可导致听力损失。 5、如果黄疸是由于胆管阻塞,胆汁无法进入肠道引起的,会导致维生素缺乏,如维生素K。维生素K有止血作用,缺乏维生素K,可能发生病人出血后无法控制的现象。胆汁能够起到使小肠吸收维生素到体内的作用。 6、无论是什么原因导致病理性黄疸,在严重时都可能导致“核黄疸”,即使治愈后也容易产生后遗症,会造成神经系统损

病理性黄疸能治好 宝宝病理性黄疸能治好。 宝宝病理性黄疸原因很多,其中内科性病因有肝前、肝性及肝后等。肝前、肝性病因需要逐一排除,如血液系统疾病、肝炎、代谢系统疾病等。肝后因素主要排除胆汁淤积综合征及胆道闭锁。 建议:继续行内科检查及治疗;行肝胆B超检查、肝胆核素显像检查等。最好在生后2月排除外科因素,否则疗效较差。 新生儿黄疸就是孩子在出生之后一天内血清胆红素升高的现象。新生儿黄疸可以分为生理性黄疸和病理性黄疸两种类型,生理性的黄疸在十天之内就会消退,高峰只会同现五天左右。 而病理性的黄疸三周都不会退去,而且出生不到一天就会出现黄疸,有的孩子黄疸消退之后才有可能会重复出现。 病理性黄疸多久能退 宝宝病理性黄疸治愈时间得根据情况而定,一般情况下是最快需要1-2周,慢的2-3周能治好。

葡萄糖及碱性溶液 葡萄糖可供给患儿热量,营养心、肝、脑等重要器官,减少代谢性酸中毒。酸中毒时,血脑屏障开放,可使胆红素进入脑组织的量增加,尚应及时输给碱性溶液纠正酸中毒,预防胆红素脑病。 用法:遵医嘱 血浆或白蛋白 供给与胆红素联结的白蛋白,可使游离的非结合胆红素减少,预防胆红素脑病。 用法:血浆25ml/次静脉注射或白蛋白lg/kg加25%葡萄糖10~20ml静脉滴注,每天1~2次。 酶诱导剂 能诱导肝细胞滑面内质网中葡萄糖醛酸转移酶的活性,降低血清非结合胆红素。苯巴比妥尚能增加Y蛋白,促进肝细胞对胆红素的摄取。 用法:苯巴比妥每日5~8mg/kg,尼可杀米每日100mg/kg,皆分3次口服。因需用药2~3天才出现疗效,故要及早用药。两药同用可提高疗效。

药物治疗 1、酶诱导剂:苯巴比妥每日4-8mg/kg,副作用有嗜睡及吮奶缓慢。 2、糖皮质激素:可用泼尼松每日1-2mg/kg或地塞米松每日0.3-0.5mg/kg,但应根据引起黄疸病因慎重使用。 光疗 凡各种原因引起的间接胆红素升高均可进行光疗,一般血清总胆红素达205.2-256.5μmol/L(12-15mg/dl)以上时使用。若已确诊为母子血型不合溶血症时,一旦出现黄疸即可使用光疗。是安全而疗效显著的方法,可给予24~48小时,必要时重复照射。 使用光疗时应注意: 1、光疗箱温度应保持30℃左右,湿度60%。 2、婴儿应全身赤裸,用黑纸保护双眼,并遮盖睾丸,除喂奶及护理操作时暂停外,应持续照射。 3、定期用蓝光辐射计测其功能。最有效的光谱波长427-475nm的
新生儿护理
新生儿疾病
早产儿护理